Heb je weleens pijnstillers genomen in de vorm van Aspirine, Ibuprofen of Paracetamol? De meesten van jullie waarschijnlijk wel. Maar weet je wat het verschil tussen deze drie is? Wat pijn precies is, waar het vandaan komt en hoe pijnstillers werken? Daarover gaan we het vandaag hebben.
Pijn komt ontzettend vaak voor
Volgens een onderzoek uit 2019 in de Verenigde Staten had bijna 60 procent van de volwassenen in de drie maanden voorafgaand aan het onderzoek lichamelijke pijn ervaren. Je zou denken dat het stoten van je teen het meest voorkomt, maar het is eigenlijk rugpijn met 39 procent.
De cijfers in de Europese Unie zijn vergelijkbaar. De kosten van de gezondheidszorg voor chronische pijnstoornissen in de Europese Unie alleen worden geschat op meer dan 400 miljard dollar per jaar. Pijn is zo’n universeel probleem dat de Verenigde Naties zeggen dat toegang tot pijnbestrijding een mensenrecht is.
Maar wat verstaan we precies onder pijn?
De International Association for the Study of Pain definieert het als “een onaangename zintuiglijke en emotionele ervaring geassocieerd met, of die lijkt op die van werkelijke of potentiële weefselschade.” Het is waarschijnlijk niet nodig je te vertellen dat het een onaangename ervaring is. Maar deze definitie vertelt je dat de “onaangename ervaring die gepaard gaat met weefselschade” niet altijd veroorzaakt wordt door werkelijke weefselschade.
Oorzaken van pijn
We zullen het hier later over hebben, maar eerst over de meest voorkomende oorzaak van pijn. In de meeste gevallen is pijn een signaal dat wordt opgevangen door receptoren in een deel van het lichaam en van daaruit wordt het naar je hersenen gestuurd. Er zijn dus drie onderdelen bij betrokken: de receptor, een lang transmissiekanaal dat naar de hersenen gaat en de hersenen zelf.
De meest voorkomende oorzaak van pijn is dat de pijnreceptoren, die nociceptoren worden genoemd, worden geactiveerd door celbeschadiging. Waar is pijn goed voor? Een aanwijzing komt van mensen die geen pijn kunnen voelen. Dit wordt veroorzaakt door zeldzame genetische mutaties waardoor pijnreceptoren of hun overdracht niet meer werken. Het treft ongeveer 1 op de 25.000 mensen.
Zuigelingen met deze aandoening kunnen proberen hun tong af te kauwen, lippen of vingers, en stapelen later blauwe plekken en gebroken botten op. Pijn is dus ongemakkelijk, maar is eigenlijk ergens goed voor. Het is een waarschuwingssignaal dat je leert sommige dingen niet te doen.
Manieren om van pijn af te komen
Toch heb je het soms liever niet, dus laten we het hebben over manieren om van pijn af te komen. De meest eenvoudige manier om pijn weg te nemen zijn lokale en regionale verdovingsmiddelen. Dat zijn degene die je bij de tandarts krijgt, maar je vindt ze ook in lagere doses in sommige crèmes.
Ze werken alleen op de plaats waar je ze aanbrengt en ze slijten af als het lichaam de stof afvoert en opneemt. Hun namen eindigen meestal op -caïne, zoals Benzocaïne, Novocaïne en ook cocaïne. Ja, cocaïne is een plaatselijk verdovingsmiddel en het had een interessante geschiedenis, zelfs voordat het in de jaren 80 ineens heel populair werd op Wall Street.
Uitzonderingen op de nomenclatuur
Er zijn enkele uitzonderingen op de nomenclatuur, zoals natuurlijk voorkomende verdovingsmiddelen, waaronder menthol.
Lokale verdovingsmiddelen
Lokale verdovingsmiddelen voorkomen dat het pijnsignaal ontstaat door de verdeling van elektrische ladingen in cellen. Cellen gebruiken een verschil in elektrische ladingen om een signaal te creëren. Normaal gesproken is de buitenkant van een zenuwuiteinde licht positief geladen.
Met de juiste omgevingsfactor openen zich kanalen in het celmembraan en neemt het aantal positieve ladingen binnenin toe. Een plaatselijk verdovingsmiddel blokkeert die celkanalen, zodat de pijnreceptoren geen alarm geven.
Nadelen van plaatselijke verdovingsmiddelen
Maar omdat alle zenuwcellen zo werken, neemt een plaatselijk verdovingsmiddel niet alleen de pijn weg. Het neemt alle gevoel weg. Het lichaamsdeel waarop het wordt aangebracht, voelt dus volledig verdoofd aan. Dit is geen goede oplossing voor langere tijd, wat ons brengt bij manieren om de pijn specifiek te stoppen en het andere gevoel intact te laten. Geneesmiddelen die dat doen heten pijnstillers.
Pijnstillers
Om te begrijpen hoe ze werken hebben we iets meer details nodig over wat celschade doet. Als cellen beschadigd zijn, geven ze een chemische stof vrij die arachidonzuur heet en die dan door bepaalde enzymen wordt omgezet in een soort prostaglandine.
Als iemand me vorige week op straat had gevraagd wat prostaglandine is, had ik misschien de veronderstelling gehad dat het een klein land in Europa had kunnen zijn. Maar het blijkt weer een andere chemische stof te zijn die in je bloed stroomt en die zwelling en roodheid veroorzaakt. Het verlaagt ook de pijngrens.
Prostaglandine en pijn
Dit betekent dat met de prostaglandine in de buurt, de pijnreceptoren heel gemakkelijk afgaan. En omdat de zwelling op de pijnreceptoren kan drukken, kunnen ze veel vuren. Dat veroorzaakt dus pijn. Maar de prostaglandine zelf leeft niet lang in het lichaam. Het valt in ongeveer 30 seconden uit elkaar. Dit vertelt ons dat een manier om de pijn te stoppen is door de enzymen die prostaglandine aanmaken uit te schakelen.
NSAID’s
Dit is wat de meest gebruikte pijnstillers doen. Ze worden “niet-steroïde ontstekingsremmers” genoemd, kortweg NSAID’s. Enkele pijnstillers in deze klasse zijn: ibuprofen, dat verkocht wordt onder merknamen als Advil, Anadin of Nurofen, acetylsalicylzuur dat je misschien kent als Aspirine, diclofenac dat de werkzame stof is in Voltaren en Cataflam, enzovoort.
Ik denk dat we allemaal wel eens onhandig naar zo’n middel hebben gevraagd. Hoe werken ze? Het lijkt bijna magie. Nee, wacht, laat me uitleggen. Ik ben dan wel geen medicus, maar ik zal mijn best doen. Het punt is dat elk artikel dat ik lees over biomedicijnen erop lijkt neer te komen dat er een specifieke stof is die bij een bepaald molecuul past, en NSAID’s zijn daarop geen uitzondering.
Cox-enzymen
Deze enzymen die ze blokkeren zijn er in twee varianten, cox-1 en cox-2 genaamd. De pijnstillers werken door aan te haken bij oppervlaktestructuren van die cox-enzymen, waardoor de enzymen hun werk niet meer kunnen doen. Daardoor wordt er minder prostaglandine geproduceerd en wordt de pijngrens weer normaal.
Ze schakelen pijn niet helemaal uit, zoals plaatselijke verdovingsmiddelen doen, maar je voelt de pijn minder snel. En in tegenstelling tot plaatselijke verdovingsmiddelen werken ze alleen op de pijnreceptoren, niet op andere receptoren. De meeste van deze pijnstillers blokkeren de cox-enzymen tijdelijk en vallen dan af. Binnen een paar uur zijn ze meestal uit het systeem en kan de pijn terugkomen.
Uitzondering: Aspirine
De uitzondering is Aspirine. Aspirine zet zich vast aan de cox-enzymen en breekt dan af, waardoor ze voorgoed verdwijnen. Het lichaam moet nieuwe aanmaken en dat kost tijd. Daarom duurt het veel langer voordat het effect van aspirine is uitgewerkt, tot wel 10 dagen. Aspirine is een beetje de vreemde eend in de bijt onder de pijnstillers. Degene die niet veel praat op familiereünies, maar wel je boekenplank op kleur herschikt en waar je 10 dagen later nog steeds niet helemaal van bent hersteld.
Bijwerkingen van NSAID’s
En natuurlijk zijn er bijwerkingen. NSAID’s hebben een aantal bijwerkingen gemeen omdat het type prostaglandine dat ze blokkeren nodig is voor een aantal andere functies die ze ook remmen. Je hebt het bijvoorbeeld nodig voor het in stand houden van de beschermende bekleding van de maag en de rest van het spijsverteringsstelsel. Langdurig gebruik van NSAID’s kan dus maagzweren en inwendige bloedingen veroorzaken.
Risico’s van NSAID’s
Ik ken iemand die jarenlang regelmatig Aspirine nam en een maagbloeding kreeg. Hij overleefde het, maar het scheelde niet veel. Wees dus voorzichtig. NSAID’s verhogen ook het risico op cardiovasculaire problemen. Dit betekent niet dat cardiologen meer conferenties houden, hoewel dit risico ook bestaat. Nee, cardiovasculaire problemen zijn dingen als beroertes en hartaanvallen.
Als je je afvraagt hoeveel NSAID’s het risico verhogen, dan hangt dat af van precies welke je bedoelt. Deze tabel hieronder geeft de risicoverhouding voor enkele veel voorkomende NSAID’s vergeleken met een placebo. Het relevante om op te letten is dat de getallen bijna allemaal groter zijn dan 1. Niet dramatisch groter, maar merkbaar groter.
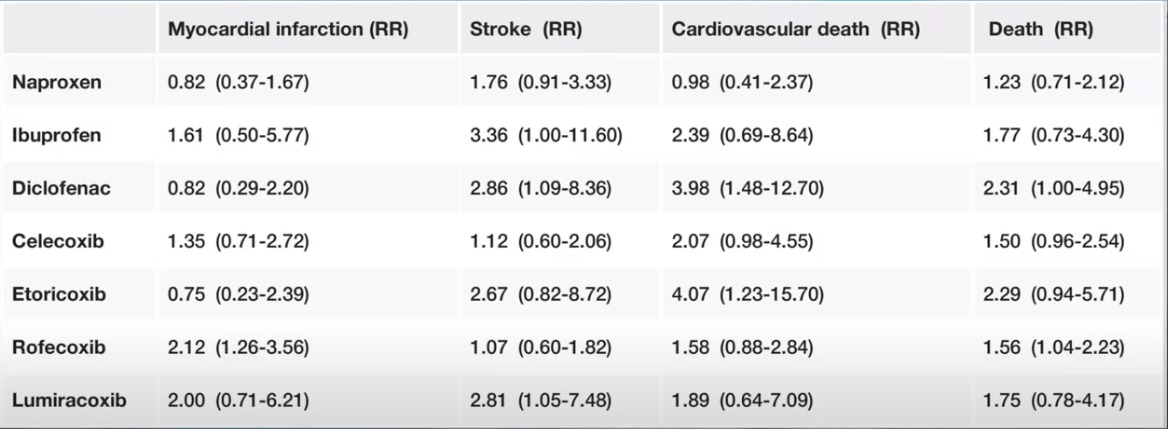
COX-1 en COX-2 Enzymen
Ongeveer 20 jaar geleden suggereerde onderzoek dat de meeste nadelige effecten van NSAID’s afkomstig zijn van het blokkeren van het COX-1 enzym, terwijl de effecten die de pijn stoppen komen van het COX-2 enzym. Daarom ontwikkelden verschillende farmaceutische bedrijven geneesmiddelen die alleen het COX-2 enzym remmen, in tegenstelling tot traditionele NSAID’s die beide versies blokkeren.
COXIB’s
Deze geneesmiddelen staan bekend als COXIB’s. In theorie zouden ze even effectief moeten zijn als pijnstillers als traditionele NSAID’s, maar minder problemen veroorzaken met het spijsverteringsstelsel. In de praktijk werden de meeste snel van de markt gehaald omdat ze het risico op hartaanvallen nog meer verhoogden dan de traditionele NSAID’s. Sommige zijn nog steeds verkrijgbaar omdat de risico’s een beetje vergelijkbaar zijn.
Acetaminofen
NSAID’s zijn waarschijnlijk de meest gebruikte vrij verkrijgbare pijnstillers en zoals je hebt gezien begrijpen wetenschappers vrij goed hoe ze werken. Een andere veelgebruikte pijnstiller is echter een beetje een mysterie gebleven: acetaminofen (of paracetamol). In de VS wordt het verkocht onder de merknaam Tylenol, in Europa is het bekend als Paracetamol.
NSAID’s en Acetaminofen
Voor wat betreft de pijnbestrijding lijken ze een beetje op elkaar. Acetaminofen heeft het voordeel dat het milder is voor het spijsverteringsstelsel. Aan de andere kant heeft acetaminofen een klein actief venster, wat betekent dat het verschil tussen de dosis waarin het het gewenste effect heeft en de dosis waarin het ernstig giftig is, klein is, een factor tien of zo.
Overdosering
Houd er rekening mee dat acetaminofen vaak wordt toegevoegd aan andere medicijnen, zoals hoestsiroop of middelen die helpen bij menstruatiekrampen, en het is gemakkelijk om per ongeluk een overdosis te nemen, vooral bij kinderen. Daarom zijn kindveilige pillendoosjes zo handig. Je kinderen zullen het pillendoosje niet kunnen openen! En jij soms ook niet.
Acetaminofen is momenteel de meest voorkomende oorzaak van overdosering door drugs in de Verenigde Staten, het Verenigd Koninkrijk, Australië en Nieuw-Zeeland. Het is zelfs een van de meest voorkomende oorzaken van vergiftiging wereldwijd. Omdat het via de lever uit het lichaam wordt verwijderd, is leverschade het grootste risico. In de ontwikkelde wereld is een overdosis acetaminofen momenteel de belangrijkste oorzaak van acuut leverfalen.
Alcohol en Acetaminofen
Natuurlijk moet je in het algemeen geen medicijnen mengen met alcohol, eigenlijk nooit, en helemaal niet met acetaminofen. Je wordt heel snel dronken, krijgt een enorme kater en loopt het risico op leverschade. Laten we er maar niet teveel over uitweiden hoe ik dat weet.
Werking van NSAID’s
Deze enzymen die NSAID’s blokkeren zijn er in twee varianten, cox-1 en cox-2 genaamd. De pijnstillers werken door aan te haken bij oppervlaktestructuren van die cox-enzymen, waardoor de enzymen hun werk niet meer kunnen doen. Daardoor wordt er minder prostaglandine geproduceerd en wordt de pijngrens weer normaal.
Bijwerkingen van NSAID’s
En natuurlijk zijn er bijwerkingen. NSAID’s hebben een aantal bijwerkingen gemeen omdat het type prostaglandine dat ze blokkeren nodig is voor een aantal andere functies die ze ook remmen. Je hebt het bijvoorbeeld nodig voor het in stand houden van de beschermende bekleding van de maag en de rest van het spijsverteringsstelsel. Langdurig gebruik van NSAID’s kan dus maagzweren en inwendige bloedingen veroorzaken.
COXIB’s
De uitzondering is Aspirine. Aspirine zet zich vast aan de cox-enzymen en breekt dan af, waardoor ze voorgoed verdwijnen. Deze geneesmiddelen staan bekend als COXIB’s. In theorie zouden ze even effectief moeten zijn als pijnstillers als traditionele NSAID’s, maar minder problemen veroorzaken met het spijsverteringsstelsel. In de praktijk werden de meeste snel van de markt gehaald omdat ze het risico op hartaanvallen nog meer verhoogden dan de traditionele NSAID’s.
Neuropathische Pijn
Als pijn wordt veroorzaakt door schade aan het zenuwstelsel heet dat neuropathische pijn. Dit type pijn reageert vaak niet op vrij verkrijgbare medicijnen.
Opioïden
Opioïden zijn stoffen die oorspronkelijk afkomstig zijn van papaver, maar die nu synthetisch geproduceerd kunnen worden. Ze zijn er in een grote verscheidenheid: morfine, codeïne, oxycodon, heroïne, fentanyl, enz. Deze werken niet precies op dezelfde manier, maar het basismechanisme is min of meer hetzelfde. Ik ben bang dat de verklaring weer vrij veel neerkomt op dat dit ding bij dat ding past.
Het zenuwstelsel is uitgerust met receptoren waar opioïden op passen, ze heten – trommels alsjeblieft – opioïde receptoren. Deze receptoren kunnen bezet worden door endorfine, een stof die het menselijk lichaam aanmaakt, onder andere om pijn te reguleren. Opioïden passen heel goed op die receptoren. Ze kunnen ze niet alleen efficiënt blokkeren, maar ook voor langere tijd blokkeren.
Pijnvermindering met opioïden
Dit is dus een zeer krachtige manier om pijn te verminderen. Maar opioïden doen veel andere dingen in het menselijk lichaam, dus er zijn bijwerkingen. Bijvoorbeeld, onderdrukken opioïden ook de afgifte van noradrenaline, een hormoon dat onder andere de spijsvertering, de ademhaling en de bloeddruk regelt. Bijgevolg kunnen opioïden constipatie veroorzaken of, in hoge doses, de hart- en ademhalingsfrequenties verlagen tot gevaarlijk lage niveaus. En inderdaad, dit klinkt niet echt goed.
Effecten van opioïden op hersenen
Opioïden werken ook in de hersenen, waar ze de afgifte van dopamine op gang brengen. Dopamine wordt vaak het “feel good hormoon” genoemd en dat is precies wat het doet, het geeft je een goed gevoel. Dat is op zichzelf niet zo’n groot probleem, het grotere probleem is dat het lichaam zich aanpast aan de aanwezigheid van opioïden.
Wat er precies gebeurt is niet helemaal duidelijk, maar waarschijnlijk vermindert het lichaam het aantal opioïde receptoren en verhoogt het aantal receptoren voor de neurotransmitters die onderdrukt werden. Het gevolg is dat je na verloop van tijd de opioïde dosis moet verhogen om dezelfde resultaten te krijgen, waaraan het lichaam zich weer aanpast, enzovoort. Het is een vicieuze cirkel.
Ontwenningsverschijnselen
Als je plotseling stopt met opioïden is het aantal hormoonreceptoren niet meer op het juiste niveau. Het kost tijd voor het lichaam om zich weer aan te passen en dat veroorzaakt een aantal ontwenningsverschijnselen, bijvoorbeeld een abnormaal hoge hartslag, spier- en buikpijn, koorts, braken, enzovoort.
Om de ontwenningsverschijnselen van opioïden beheersbaar te houden, raadt de CDC aan om de dosis langzaam af te bouwen. Als je langer dan een jaar opioïden gebruikt, zeggen ze om niet meer dan 10% per maand te verminderen.
Afbouw van opioïden
Als je ze een paar weken of maanden gebruikt, raden ze een vermindering van 10% per week aan. Ik laat een link naar de CDC-gids voor het veilig afbouwen van opioïden in de beschrijving onder deze video. Er zijn nog een aantal andere pijnstillers die in geen van deze categorieën vallen. Deze allemaal doornemen zou nogal vervelend zijn, maar ik wil kort cannabis noemen die de laatste tijd steeds populairder wordt voor zelfzorg van pijn.
Een meta-studie die vorig jaar werd gepubliceerd in het British Medical Journal bekeek 32 onderzoeken waarbij meer dan 5000 patiënten betrokken waren die cannabis namen voor perioden variërend van een maand tot een half jaar. Ze vonden dat het effect van pijnstilling wel degelijk bestaat, maar dat het klein is.
De rol van hersenen in pijnperceptie
Laten we het dan hebben over het derde lichaamsdeel dat betrokken is bij pijn, namelijk de hersenen. De hersenen spelen een enorme rol in onze perceptie van pijn, en wetenschappers beginnen dit nog maar net te begrijpen. Een bijzonder verbazingwekkend geval werd gerapporteerd in het British Medical Journal in 1995.
Een 29-jarige bouwvakker werd met spoed naar de spoedeisende hulp gebracht afdeling van een ziekenhuis in Leicester. Hij was op een 15 cm spijker gesprongen die door de zool van zijn laars was gegaan.

De kleinste beweging van de spijker was zo pijnlijk dat hij verdoofd werd met fentanyl en midazolam. De artsen trokken de spijker en trokken de laars uit. En zagen dat de spijker tussen de tenen door was gegaan. De voet was geheel onbeschadigd.
Hij voelde pijn, niet omdat hij daadwerkelijk een verwonding had, maar omdat zijn hersenen ervan overtuigd waren dat hij een verwonding had. Dat heet somatische versterking. Het tegenovergestelde effect, somatische de-amplificatie, komt ook voor.
Bouwvakker met spijker in schedel
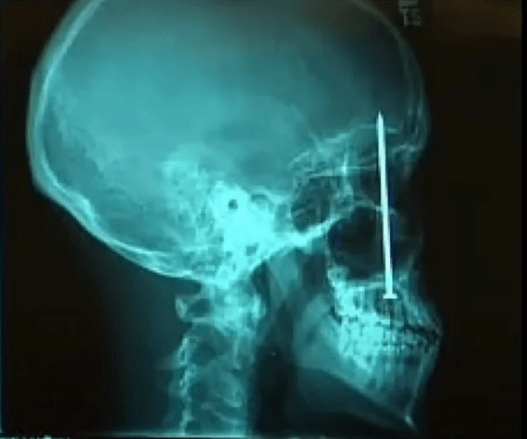
Neem bijvoorbeeld dit andere ongeluk dat gebeurde met een andere bouwvakker. Deze 23-jarige man uit Denver had wat wazig zicht en kiespijn. Hij ging naar een tandarts. De tandarts maakte een röntgenfoto en concludeerde dat de waarschijnlijke oorzaak van de kiespijn was dat de man een 4 inch spijker in zijn schedel had.
Hij had zichzelf waarschijnlijk per ongeluk geschoten met een spijkerpistool, maar had het niet gemerkt. Een deel van de reden dat hij niet meer pijn had, was waarschijnlijk dat hij gewoon niet wist dat hij een spijker in zijn hoofd had.
Ernstige pijn verandert de hersenen
Ernstige pijn verandert ook de hersenen. Het activeert een hersengebied dat de hypothalamus heet en dat reageert door de niveaus van verschillende hormonen te verhogen, bijvoorbeeld cortisol en pregnenolon. Dit beïnvloedt allerlei zaken, van de bloedsuikerspiegel tot de vetstofwisseling tot de geheugenfuncties. Het lichaam is eenvoudigweg niet in staat deze hormonen langdurig op een hoog niveau te produceren. Maar sommige van die hormonen zijn cruciaal voor de pijnbestrijding.
Chronische pijn
Een tekort kan de pijn versterken en de genezing vertragen en kan een van de oorzaken zijn van chronische pijn. Iets anders dat gebeurt als een deel van je lichaam pijn doet, is dat je ongelooflijk snel leert om het niet aan te raken of te bewegen. Dit heeft niets te maken met het signaal zelf, het is een aanpassing in de hersenen. Ook deze aanpassing kan iets te maken hebben met chronische pijn.
Verschillende studies hebben bijvoorbeeld aangetoond dat de ernst van tinnitus gecorreleerd is met chronische pijn, wat suggereert dat sommige mensen geneigd zijn dergelijke aandoeningen te ontwikkelen, hoewel de details nog niet goed worden begrepen.
Rol van hersenen in hoe ernstig we pijn ervaren
Wetenschappers hebben namelijk pas onlangs begrepen dat de hersenen zelf een grote rol spelen in hoe ernstig we pijn ervaren, iets dat nu kan bestudeerd kan worden met hersenscans.
Pijnbehandelingen gericht op reactie van hersenen
Daarom zijn er pijnbehandelingen voorgesteld die zich niet richten op pijnreceptoren of het zenuwstelsel, maar op de reactie van de hersenen op de signalen. Zo is er bijvoorbeeld het idee van audioanalgesie, dat pijn probeert te verminderen door te luisteren naar witte ruis of muziek.
Of elektro-analgesie, waarbij elektriciteit wordt gebruikt om de elektrische stroompjes van pijnsignalen te onderbreken. En sommige mensen gebruiken hypnose om met pijn om te gaan. Of deze behandelingen echt effectief zijn, is nog niet volledig onderzocht, maar het is zeker een interessant onderzoeksgebied.
Ook lezen:
- Onbewerkte voedingsmiddelen: het geheim achter een gezond en energiek leven in 2023
- Dit gebeurt er als je alcohol mengt met seks | alle broodjes aap ontzenuwd. Zo vrij je veiliger in 2023
- 10 onverwachte gezondheidsvoordelen van stevia die je moet weten: ontdek waarom dit natuurlijke zoetmiddel de beste keuze is
- 5 redenen om mango’s te eten: goed voor kinderen, volwassenen en ouderen
- De eettrends van 2023: meer zelf koken met groenten en paddenstoelen voor een gezonder menu
Veelgestelde Vragen
Wat is het verschil tussen aspirine, ibuprofen en paracetamol?
Aspirine, ibuprofen en paracetamol zijn allemaal pijnstillers, maar werken op verschillende manieren. Aspirine en ibuprofen zijn NSAID’s die ontstekingen remmen, terwijl paracetamol voornamelijk pijn en koorts vermindert zonder ontstekingsremmende werking.
Hoe werken pijnstillers zoals ibuprofen en aspirine?
NSAID’s zoals ibuprofen en aspirine werken door het blokkeren van cox-enzymen, die verantwoordelijk zijn voor de productie van prostaglandine, een chemische stof die pijn en ontsteking veroorzaakt.
Wat zijn de bijwerkingen van NSAID’s?
NSAID’s kunnen bijwerkingen hebben zoals maagzweren, inwendige bloedingen, en een verhoogd risico op cardiovasculaire problemen. Langdurig gebruik moet zorgvuldig worden overwogen en begeleid door een arts.
Hoe werkt paracetamol en wat zijn de risico’s?
Paracetamol werkt voornamelijk door pijn en koorts te verminderen, maar het exacte mechanisme is nog niet volledig begrepen. Het heeft minder bijwerkingen op het spijsverteringsstelsel maar kan bij overdosering ernstige leverschade veroorzaken.
Wat zijn lokale verdovingsmiddelen en hoe werken ze?
Lokale verdovingsmiddelen zoals benzocaïne en lidocaïne werken door het blokkeren van zenuwsignalen in een specifiek gebied van het lichaam. Ze voorkomen dat pijnsignalen worden verzonden, waardoor tijdelijk alle gevoel in dat gebied verdwijnt.














